Febrilu pacientu apmeklējumu analīze Bērnu klīniskās universitātes slimnīcas Neatliekamās medicīniskās palīdzības un observācijas nodaļā
Febrilu pacientu apmeklējumu analīze Bērnu klīniskās universitātes slimnīcas Neatliekamās medicīniskās palīdzības un observācijas nodaļā
Kopsavilkums
Liels un pieaugošs nepamatotu jeb neakūtu apmeklējumu skaits, starp kuriem kā biežākais iemesls bērniem tiek minēts tieši drudzis, ir viena no lielākajām problēmām neatliekamās palīdzības etapā Eiropas valstīs. Latvijā nepamatotu jeb neakūtu apmeklējumu jēdziens bērniem nav definēts.
Pētījums ir retrospektīvs un aprakstošs, tas norisinājās no 2016. gada 1. septembra līdz 31. decembrim Eiropas Savienības projekta HORIZON 2020 PERFORM pētījuma MOFICHE sadaļas ietvaros Bērnu klīniskās universitātes slimnīcas Neatliekamās medicīniskās palīdzības un observācijas nodaļā (BKUS NMPON). Par neakūtu jeb nepamatotu apmeklējumu pētījumā pieņemts katrs apmeklējums, kurš, balstoties uz literatūras avotiem, atbildis noteiktiem kritērijiem.
No visiem BKUS NMPON apmeklējumiem četru mēnešu periodā, izņemot pacientus ar traumām, 21,9 % (n = 2772) bijuši pacientu ar drudzi apmeklējumi, kuri tālāk iekļauti un analizēti pētījumā. Biežākā šķirošanas (angļu val. triage) prioritāte pacientiem ar drudzi NMPON bijusi maz steidzama jeb prioritāte “zaļš” – 51,4 % gadījumu. Pirms vēršanās NMPON sūdzības par drudzi bērna aprūpētājiem 39,7 % gadījumu bijušas mazāk nekā 24 stundas. Papildu izmeklējumi NMPON tika veikti 70,5 % gadījumu (n = 1951). No visiem pacientu ar drudzi apmeklējumiem NMPON tikai 19,1 % (n = 531) atbilstoši kritērijiem bijuši neakūti jeb nepamatoti. Neakūto pacientu grupā, salīdzinot ar pārējo NMPON apmeklējumu grupu, statistiski ticami biežāk tieši paši vecāki / aprūpētāji bija tie, kuri izvēlējās doties uz NMPON (p < 0,001).
Neakūts neatliekamās palīdzības nodaļas (NPN) apmeklējums bērniem drudža gadījumā ir tāds apmeklējums, kurš atbilst noteiktiem kritērijiem. Vairums pacientu ar drudzi, kas vēršas NMPON, neatbilst NPN un terciārās aprūpes līmenim. Nepieciešama dziļāka un plašāka neakūto apmeklējumu izpēte un analīze.
Ievads
Viena no lielākajām Eiropas, kā arī Amerikas Savienoto Valstu (ASV) problēmām neatliekamās palīdzības etapā ir liels un pieaugošs nepamatotu jeb neakūtu apmeklējumu skaits, starp kuriem kā biežākais iemesls tiek minēts drudzis [4, 10, 19, 20], ar ko saprot jebkuru temperatūras paaugstināšanos, kas ir vienāda vai lielāka par 38 ºC [18, 21, 24]. Šādi neatliekamās palīdzības nodaļas (NPN) apmeklējumi liecina, ka liela nozīme ir vecāku izpratnei par to, kāpēc bērnam paaugstinās temperatūra. Vairums vecāku temperatūras kāpumu uztver kā slimību, kas apdraud bērnu, nevis kā slimības simptomu vai normālu imūno atbildi [2, 6, 7]. Tā kā visbiežākais iemesls febrilas temperatūras paaugstinājumiem bērniem ir vieglas, pašlimitējošas vīrusu etioloģijas infekcijas [14, 9], vairumam bērnu ar paaugstinātu temperatūru būtu jānonāk primārajā aprūpē, bet realitātē, dažādu iemeslu dēļ, vecāki bieži izvēlas slimnīcas neatliekamās palīdzības nodaļu [19], kuras primārā funkcija ir palīdzēt pacientiem akūtā stāvoklī [28]. Latvijā nepamatotu jeb neakūtu apmeklējumu jēdziens neatliekamās palīdzības etapā bērniem nav definēts, bet nākotnē tas būtu ļoti svarīgi, jo šādu apmeklējumu skaita pieaugums būtiski ietekmē neatliekamās medicīniskās palīdzības nodaļas noslogojumu, izmaksu apjomu, pacientu apmierinātību un veselības aprūpes kvalitāti [8, 10, 19, 20, 27].
Darba mērķis
Pētījuma mērķis ir retrospektīvi aprakstīt un, balstoties uz literatūras avotiem, izvērtēt, cik pamatoti bijuši apmeklējumi Bērnu klīniskās universitātes slimnīcas Neatliekamās palīdzības un observācijas nodaļā bērniem ar drudzi, meklējot kritērijus, lai definētu neakūtu neatliekamās palīdzības nodaļas apmeklējumu bērniem.
Materiāls un metodes
Pētījums ir retrospektīvs un aprakstošs, tas tika uzsākts 2016. gada 1. septembrī un tiek realizēts Eiropas Savienības projekta HORIZON 2020 PERFORM (Personalised Risk assessment in febrile illness to optimise Real-life Management across the European Union) pētījuma MOFICHE (Management and outcome of fever in children in Europe) sadaļas ietvaros. Pirms pētījuma uzsākšanas iegūts gan Rīgas Stradiņa universitātes, gan Centrālās medicīnas ētikas komitejas pozitīvs atzinums.
Pētījumam tika atlasīti pacienti, kuru vecākiem vai pavadošām personām iestāšanās brīdī Bērnu klīniskās universitātes slimnīcas Neatliekamās palīdzības un observācijas nodaļā (BKUS NMPON) no 2016. gada 1. septembra līdz 31. decembrim bijušas sūdzības par to, ka bērnam ir drudzis, ar to saprotot jebkuru temperatūras paaugstinājumu, kas ir vienāds vai lielāks par 38 ºC ar vai bez citām sūdzībām. Dati tika atlasīti, analizējot šo pacientu ambulatorās un stacionāra medicīniskās kartes BKUS NMPON ārstniecības zonā un pie tiešās pieejamības pediatra.
Par neakūtu jeb nepamatotu apmeklējumu pieņemts katrs apmeklējums, kurš atbildis visiem šiem kritērijiem [8, 9, 20, 22, 25, 27, 28]:
- pacienta šķirošanas prioritāte “balts” vai “zaļš”, kas piešķirta atbilstoši BKUS NMPON pieņemtajai šķirošanas sistēmai;
- pacients atradies tikai medmāsas / pediatra aprūpē bez citiem papildu izmeklējumiem drudža iemesla precizēšanai, izņemot streptokoku eksprestestu;
- pacients pēc ārsta apskates izrakstīts ambulatorai aprūpei.
Drudzis netika apskatīts kā ietekmējošs kritērijs. Lai norādītu iespējamo drudža etioloģiju, bērni ar drudzi, ņemot vērā klīniskos datus un izmeklējuma rezultātus, grupēti atbilstoši MOFICHE sadaļas gala diagnožu protokolam. Iegūtie dati tika apkopoti speciāli pētījumam izstrādātās anketās un ievadīti elektroniskās datu tabulās, izmantojot Microsoft Excel datu apstrādes programmu. Iegūto rezultātu statistiskai apstrādei tika izmantota IBM SPSS Statistics programma. Kvantitatīvo datu analīzei izmantoja skaitu un procentuālo sadalījumu, kā arī vidējo vērtību ± SD (standartnovirze). Tika izmantots Pīrsona hī kvadrāta (χ2) tests. Pētījumā par būtiskuma līmeni tika izvēlēts 0,05, un p < 0,05 tika uzskatīts par statistisko ticamību.
Rezultāti
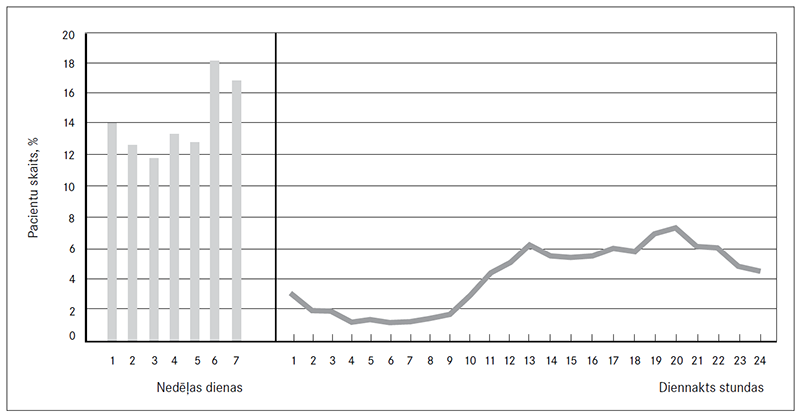
Pētījumam četru mēnešu laikā no 2016. gada 1. septembra līdz 2016. gada 31. decembrim BKUS NMPON ārstniecības zonā un pie tiešās pieejamības pediatra tika atlasītas un analizētas 2772 pacientu ar drudzi ambulatorās vai stacionāra medicīniskās kartes. No visiem NMPON apmeklējumiem, izņemot pacientus ar traumām, 21,9 % bijuši pacientu ar drudzi apmeklējumi. No visiem pacientiem ar drudzi 86,9 % (n = 2411) novirzīti ārstniecības zonā, bet 13,1 % (n = 361) pie tiešās pieejamības pediatra. Pacientu ar drudzi apmeklējumu sadalījums NMPON pa mēnešiem ir progresīvs un atbilstošs akūto saslimšanu sezonas pieaugumam valstī. No visiem pacientiem ar drudzi septembrī NMPON apmeklējuši 13,6 %, oktobrī – 17,4 %, novembrī – 22,2 %, bet decembrī – 23,5 % pacientu. Visaktīvākā pacientu ar drudzi plūsma bijusi nedēļas nogalēs, aktīvākās diennakts stundas, kad fiksēts visvairāk pacientu ar drudzi, ir 12 stundu intervālā no plkst. 10.00 līdz 22.00 ar diviem maksimumiem plkst. 12.00 un plkst. 18.00 (sk. 1. att.).
1. attēls. Febrilu pacientu NMPON apmeklējuma sadalījums pa nedēļas dienām un diennakts stundām
Emergency Department visits by febrile patients according to the days of the week and hours of the day
Vidējais NMPON pacienta ar drudzi vecums ir četri gadi (SD ± 3,9), un šis pacients visbiežāk bijis zēns. Bērnus ar sūdzībām par drudzi uz NMPON visbiežāk nogādājuši paši vecāki / aprūpētāji – 52,4 % gadījumu (n = 1453), nedaudz mazāka daļa pacientu NMPON ieradušies ar neatliekamās medicīniskās palīdzības dienesta transportu – 41,6 % gadījumu (n = 1154), ), 4,4 % gadījumu (n = 123) pacientus ar drudzi nosūtījis ģimenes ārsts, 1,1 % gadījumu (n = 29) nosūtījusi cita slimnīca, bet speciālisti uz NMPON pacientus ar drudzi nosūtījuši 0,2 % gadījumu (n = 6). Pārliecinoši biežākā šķirošanas prioritāte (angļu val. triage) pacientiem ar drudzi NMPON bijusi maz steidzama jeb “zaļš” – 51,4 % gadījumu (n = 1423). Atkārtoti tās pašas epizodes dēļ NMPON apmeklējuši 4,9 % (n = 137) pacientu ar drudzi.
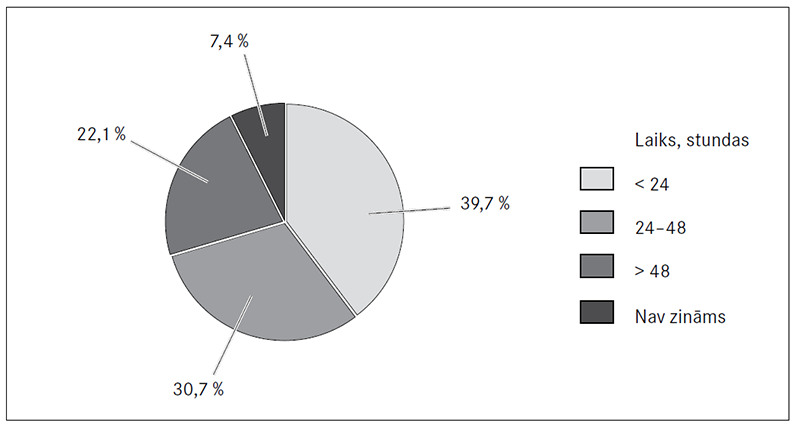
No visiem pacientiem ar drudzi, kuri nonākuši NMPON, 39,7 % (n = 1101) pacientu febrilas temperatūras paaugstināšanās pirms vēršanās NMPON bijusi mazāk nekā 24 stundas (sk. 2. att.), 22,1 % (n = 613) pacientu drudzis novērots vairāk nekā 48 stundas.
2. attēls. Drudža ilguma procentuālais sadalījums vēršanās brīdī Neatliekamās medicīniskās palīdzības un observācijas nodaļā
Duration of fever before going to Emergency Department
9,3 % gadījumu (n = 258) sūdzības par drudzi papildinājušas piezīmes par to, ka bērnam ir arī kāda hroniska saslimšana.
Lai precizētu drudža iemeslu, 70,5 % (n = 1951) pacientu NMPON ārstniecības zonā un pie tiešās pieejamības pediatra tika veikti papildu izmeklējumi, 48,6 % (n = 1343) pacientu ar drudzi bija nepieciešami divi vai vairāk izmeklējumi. Izmeklējumu pārskats apkopots 1. tabulā.
1. tabula. Izmeklējumi pacientiem ar drudzi Neatliekamās medicīniskās palīdzības un observācijas nodaļā
Diagnostics performed for febrile patients in Emergency Department
| Izmeklējumi | Pacientu īpatsvars, % | Pacientu skaits, n |
|---|---|---|
| Tikai asins analīzes | 15,5 | 429 |
| Tikai radioloģiskie izmeklējumi | 2,6 | 73 |
| Tikai urīna analīzes vai bakterioloģiskais uzsējums | 3,8 | 106 |
| Asins analīzes un urīna analīzes vai bakterioloģiskais uzsējums | 24 | 663 |
| Asins analīzes un radioloģiskie izmeklējumi | 10,6 | 293 |
| Asins analīzes, urīna analīzes vai bakterioloģiskais uzsējums un radioloģiskie izmeklējumi | 14 | 387 |
| Izmeklējumi netika veikti | 29,5 | 816 |
No visiem pacientiem ar drudzi 43,3 % (n = 1201) pēc NMPON apmeklējuma ar vai bez papildu izmeklējumiem tika atlaisti mājās ambulatorai uzraudzībai pie ģimenes ārsta, 29,9 % (n = 830) bērnu ar drudzi sākotnēji līdz 24 stundām tika novēroti un tad atlaisti mājās. Ārstēšana un / vai izmeklēšana stacionārā bija nepieciešama 26,7 % (n = 741) bērnu ar drudzi.
Pārliecinoši visbiežākais drudža iemesls 36,5 % gadījumu (n = 1013) bērniem BKUS NMPON no 2016. gada septembra līdz decembrim bija iespējama virāla infekcija, kas nozīmē, ka šādai infekcijai bijis klīnisks un laboratorisks (iekaisuma marķieri normas robežās) pierādījums, bet tā nav apstiprināta, pierādot konkrētu izraisītāju (sk. 2. tab.). Virālu infekciju prevalence bērniem ar drudzi novērota visās vecuma grupās. Lielāko daļu pacientu ar drudzi – 37,9 % (n = 1049) – veidoja bērni vecumā no trīs mēnešiem līdz trīs gadiem ar apstiprinātu vai iespējamu virālu infekciju.
2. tabula. Biežākā drudža etioloģija bērniem Neatliekamās medicīniskās palīdzības un observācijas nodaļā no 2016. gada septembra līdz decembrim
The most common etiology of fever in children at Emergency Department from September till December 2016
| Biežākie drudža iemesli | Pacientu īpatsvars, % | Pacientu skaits, n |
|---|---|---|
| Noteikta bakteriāla infekcija ar noteiktu konkrētu ierosinātāju | 1,4 | 38 |
| Iespējama bakteriāla infekcija, CRO > 60 mg/l 9,0 249 | 9,0 | 249 |
| Bakteriāls sindroms, klīnisks sindroms | 22,0 | 609 |
| Bakteriāla vai virāla infekcija | 1,6 | 45 |
| Noteikta virāla infekcija ar noteiktu konkrētu ierosinātāju | 1,9 | 54 |
| Iespējama virāla infekcija, CRO < 60 mg/l 36,5 1013 | 36,5 | 1013 |
| Virāls sindroms, klīnisks sindroms | 22,4 | 620 |
| Nenozīmīgs drudzis | 4,3 | 119 |
No visiem pacientu ar drudzi apmeklējumiem NMPON četru mēnešu periodā tikai 19,1 % (n = 531) gadījumu bijuši neakūti jeb nepamatoti apmeklējumi. NMPON ārstniecības zonā neakūti apmeklējumi bērniem ar drudzi bijuši 6,9 % (n = 37) gadījumu, savukārt pie tiešās pieejamības pediatra galvenokārt bijuši tikai šādi apmeklējumi – 93,0 % (n = 494) gadījumu. Neakūto pacientu grupā, salīdzinot ar pārējo NMPON apmeklējumu grupu, statistiski ticami biežāk tieši paši vecāki / aprūpētāji bija tie, kuri izvēlējās doties uz NMPON (p < 0,001).
Diskusija
Drudzis pediatrijā ir nozīmīgs simptoms, kas brīdina, ka bērna organismā notiek patoloģisks process, un tā galvenais iemesls bērniem ir labdabīga, visbiežāk virāla infekcija [9, 13, 14], kas kā galvenais drudža iemesls visās vecuma grupās konstatēts arī BKUS NMPON pacientiem pētījuma periodā no 2016. gada septembra līdz decembrim. Drudzis ir viena no biežākajām sūdzībām, ar kuru vecāki vēršas NPN, un pēc literatūras avotiem tas veido 20–30 % no visiem NPN apmeklējumiem dažādās pasaules valstīs. Arī šajā pētījumā četru mēnešu periodā 21,9 % no visiem NMPON apmeklējumiem, neskaitot pacientus ar traumām, bijuši drudža dēļ.
Drudzis bērniem satrauc gan vecākus, kuriem bieži novēro drudža fobiju [2, 6, 7, 11, 21], gan profesionāļus, kuriem īpaši nozīmīgi starp pārsvarā esošiem drudža virālajiem iemesliem ir nepalaist garām nopietnas bakteriālas infekcijas, tādēļ drudža iemeslu noskaidrošanai un ārstēšanai tiek izmantoti ievērojami valsts, slimnīcu un cilvēku resursi. Šo tendenci konstatējām arī šajā pētījumā: vismaz 42 % pacientu ar drudzi izmanto neatliekamās medicīniskās palīdzības transportu, lai nokļūtu NMPON, 33 % pacientu nepieciešama ārsta apskate stundas laikā, 70 % pacientu veikts vismaz viens izmeklējums drudža iemesla precizēšanai, 49 % veikti vairāki izmeklējumi, 43 % saņēmuši ambulatori veicamus pakalpojumus un tika palaisti mājās, 30 % bērnu ar drudzi novēroti līdz 24 stundām observācijas nodaļā, 27 % pacientu stacionēti.
Balstoties uz pētījumā iegūtajiem datiem, konstatēts arī vidējais pacienta ar drudzi tēls: četrus gadus vecs zēns, kuram pirmo dienu vai pat pirmās stundas ir febrilas temperatūras kāpums virs 38 ºC, viņa vecāki ir satraukti, tāpēc steidzas uz tuvāko NPN, kur zēnam tiek piešķirta maz steidzama prioritāte un bērns saņem neatliekamu un reizē nevajadzīgu NPN ārstu apskati, iespējams, ar cito norādi tiek veikti arī papildu izmeklējumi. NMPON šāds ir vairums pacientu ar drudzi, kas neatbilst NPN un terciārās aprūpes līmenim. Lai mazinātu resursu patēriņu, šādi pacienti visiem iespējamiem spēkiem būtu jāvirza uz primāro aprūpi, tā saudzējot resursus smagi un nopietni slimiem pacientiem, kuru atveseļošanai reizēm tiešām nepieciešami visi iespējamie resursi.
Šajā pētījumā no visiem pacientu ar drudzi apmeklējumiem NMPON 19,1 % apmeklējumu izrādījušies neakūti jeb nepamatoti. Rādītāji atšķiras no ASV veiktā pētījuma [16], kurā neakūto apmeklējumu skaits pacientiem ar drudzi bijis 39 %. Jāņem vērā, ka arī kritēriji, pēc kuriem tika noteikts, vai apmeklējums pacientam ar drudzi bijis neakūts, abos pētījumos mazliet atšķiras. Noteikt pareizu jēdzienu un kritērijus neakūtam apmeklējumam NPN ir ļoti sarežģīti. Saskaņā ar ārzemju literatūrā iepriekš aprakstītiem neakūto apmeklējumu kritērijiem neakūto apmeklējumu procentuālais skaits pret visiem NPN apmeklējumiem dažādās pasaules valstīs (ASV, Itālijā, Francijā, Spānijā un Beļģijā) variē no 20 līdz 80 % [3, 5, 8, 20, 22, 27, 28]. Zināms, ka neakūts apmeklējums atbilst tādam, kas var tikt risināts ārpus NPN, piemēram, ģimenes ārsta praksē vai jebkurā citā primārās aprūpes centrā [8, 19], bet pārsvarā šīm valstīm nav vienota formulējuma. Tendenci lieliski atspoguļo arī ASV veikts sistemātisks literatūras pārskats – tajā no 26 pētījumiem, kuros apskatīti neakūti, nevajadzīgi un atliekami apmeklējumi, nav atrodami kaut divi pētījumi, kuros būtu vienādi definēts neakūts apmeklējums neatliekamās medicīniskās palīdzības nodaļā [9].
Plānveida neakūtiem apmeklējumiem neatliekamās medicīniskās palīdzības nodaļā ir negatīva ietekme uz veselības aprūpes kvalitāti, pārtrūkst aprūpes nepārtrauktība, pienācīgu bērna apskati dinamikā aizstāj fragmentāra aprūpe, ko veic vairāki pakalpojuma sniedzēji [19]. Neakūtu gadījumu dēļ apmeklējot neatliekamās medicīniskās palīdzības nodaļas, tās tiek pārslogotas, pieaug arī izmaksu apjoms un pacientu neapmierinātība [8, 10, 19, 20, 30]. Tā kā biežākais šādu apmeklējumu iemesls bērniem ir drudzis, nepieciešama sīkāka šīs pacientu grupas izpēte, uzmanību pievēršot arī tālākai vecāku izglītošanai. Iepriekšēji pētījumi pierāda, ka vecāku papildu izglītošana bērna veselības jautājumos var samazināt apmeklējumu skaitu neatliekamās medicīniskās palīdzības nodaļā neakūtu iemeslu dēļ [16, 29].
Secinājumi
- Neakūts NPN apmeklējums bērniem drudža gadījumā ir tāds apmeklējums, kurš atbilst šādiem kritērijiem:
1) vietējā pacientu šķirošanas sistēma to nenosaka kā nopietnu;
2) pacients saņēmis tikai māsu un ārstu aprūpi bez citām papildu procedūrām (nav veikti diagnostiskie testi (izņemot streptokoku eksprestestu un virālo antigēnu iztriepes), radioloģiskie izmeklējumi, intravenozu šķīdumu un jebkuru medikamentu izrakstīšana (izņemot perorāli lietojamās antibiotikas un bezrecepšu medikamentus));
3) tā atrisinājums ir pacienta izrakstīšana uz mājām. - Vairums pacientu ar drudzi, kuri vēršas NMPON, nekādā veidā neatbilst NPN un terciārās aprūpes līmenim.
- Visbiežāk pacientus ar drudzi uz NMPON nogādā vecāki, šķirošanas laikā tiem tiek piešķirta zema prioritāte, 70 % pacientu tiek veikti papildu izmeklējumi drudža iemesla precizēšanai, un gandrīz puse no visiem pacientiem pēc ārsta apskates ar vai bez papildu izmeklējumiem ārstēšanu turpina mājās.
- No visiem pacientu ar drudzi apmeklējumiem NMPON tikai 19,1 % (n = 531) bijuši neakūti jeb nepamatoti gadījumi. Turpmāk nepieciešams veikt dziļāku un plašāku neakūto apmeklējumu izpēti un analīzi ar mērķi izvērtēt un definēt neakūtos apmeklējumus BKUS NMPON atbilstoši Latvijas veselības aprūpei.
- Ir nepieciešamas praktiskas rekomendācijas vecākiem, kā rīkoties, ja bērnam ir drudzis.
Pateicība
Pētījums veikts Eiropas Savienības projekta HORIZON 2020 PERFORM (Personalised Risk assessment in febrile illness to optimise Real-life Management across the European Union) pētījuma MOFICHE (Management and outcome of fever in children in Europe) sadaļas ietvaros, tas tiek īstenots no 2016. gada 1. janvāra līdz 2020. gada 31. decembrim. Projekta vadītāja RSU ir vadošā pētniece Dace Zavadska.
Abstract
Analysis of Febrile Patients’ Visits to Emergency Care and Observation Department of Children’s Clinical University Hospital in Latvia
Increasing amount of unnecessary or non-urgent visits is one of the major problems at emergency medical care units of European countries, with fever being the most frequent reason for these visits. The concept of unnecessary or non-urgent visits is not defined in Latvia.
The specific study as a retrospective, descriptive study within the framework of European Union project’s HORIZON 2020 PERFORM study MOFICHE took place from September 1, 2016 until December 31, 2016. A non-urgent or unnecessary visit within the study was considered to be every visit that met certain criteria based on source literature.
21.9 % (n = 2772) of all emergency care department visits (except for trauma patients) were visits by patients with fever. The most frequent triage priority for febrile patients at Emergency Department (ED) was non-urgent or “green” – 51.4 % of all cases. Before going to ED a child’s caretaker most often had complaints about fever that had lasted for less than 24 hours. Further examinations at ED were performed for 70.5 % of all cases, on average. Of all the febrile patient visits to ED 19.1 % were non-urgent, according to the defined criteria. Within the non-urgent patient group (compared to the rest of the ED visit group) there was a statistically significant tendency of the parents/caretakers more frequently being the ones who chose to go to ED (p < 0.001).
A non-urgent visit by children with fever to ED is defined by certain criteria. According to overall statistics, majority of febrile patients visiting the ED of Children’s Clinical University Hospital in Riga are not appropriate for a tertiary level of care. Therefore, a more in-depth analysis of non-urgent visits is necessary.
Literatūra
- Benahmed, N. et al. 2012. Determinants of nonurgent use of the emergency department for pediatric patients in 12 hospitals in Belgium. Eur J Pediatr. 171(12), 1829–1837.
- Betz, M. G. and Grunfeld, A. F. 2006. ‘Fever phobia’ in the emergency department: a survey of children’s caregivers. Eur J Emerg Med. 13(3), 129–133.
- Brousseau, D. C., Mistry, R. D. and Alessandrini, E. A. 2006. Methods of categorizing emergency department visit urgency: a survey of pediatric emergency medicine physicians. Pediatr Emerg Care. 22(9), 635–639.
- Burokiene, S. 2015. Pre-hospital paediatric healthcare services in emergency departments: perspectives for optimisation. Summary of doctoral dissertation: biomedical sciences, medicine. Vilnius: Vilnius University.
- Cohen, R. E. et al. 2013. Evaluation of non-urgent emergency department visits in a pediatric primary care population. Journal of Pediatric Health Care. 27(5), 323–324.
- Considine, J. and Brennan, D. 2007. Effect of an evidence-based education programme on ED discharge advice for febrile children. J of Clinical Nursing. 16(9), 1687–1694.
- Crocetti, M., Moghbeli, N. and Serwint J. 2001. Fever phobia revisited: have parental misconceptions about fever changed in 20 years? Pediatrics. 107(6), 1241–1246.
- Davis, J. W. et al. 2010. Identifying characteristics of patients with low urgency emergency department visits in a managed care setting. Manag Care. 19(10), 38–44.
- Fields, E. et al. 2013. Assessment and initial management of feverish illness in children younger than 5 years: summary of updated NICE guidance. BMJ. 346, 2866.
- Gawronski, O. and Cerulli, C. 2009. Non-urgent use of the Emergency Department of the Bambino Gesù Hospital: a cross sectional survey of parents’ motivations. Paediatrics and Child Health. 19, S90–S93.
- Gunduz, S. et al. 2016. Why fever phobia is still common? Iran Red Crescent Med J. 18(8), e23827.
- Haltiwanger, K. A., Pines, J. M. and Martin, M. L. 2006. The pediatric emergency department: a substitute for primary care? Cal J Emerg Med. 7(2), 26–30.
- Koech, P. J., Onyango, F. E., Jowi, C. 2014. Caregivers’ knowledge and home management of fever in children. East Afr Med J. 91(5), 170–177.
- Lissauer, T., Clayden, G. and Craft, A. 2012. Infection and immunity. Illustrated Textbook of Paediatrics. 4th ed. Elsevier, 241–270.
- Mistry, R. D. et al. 2006. Categorizing urgency of infant emergency department visits: agreement between criteria. Acad Emerg Med. 13(12), 1304–1311.
- Morrison, A. K. et al. 2014. Caregiver low health literacy and nonurgent use of the pediatric emergency department for febrile illness. Acad Pediatr. 14(5), 505–509.
- Morrison, A. K. et al. 2014. Low caregiver health literacy is associated with higher pediatric emergency department use and nonurgent visits. Acad Pediatr. 14(3), 309–314.
- Niehues, T. 2013. The febrile child: diagnosis and treatment. Dtsch Arztebl Int. 110(45), 764–774.
- Ohns, M. J. et al. 2016. Nonurgent use of the emergency department by pediatric patients: a theory-guided approach for primary and acute care pediatric nurse practitioners. Journal of Pediatric Health Care. 30(4), 339–346.
- Pileggi, C., Raffaele, G. and Angelillo, I. F. 2006. Paediatric utilization of an emergency department in Italy. Eur J Public Health. 16(5), 565–569.
- Poirier, M. P., Collins, E. P. and McGuire, E. 2010. Fever phobia: a survey of caregivers of children seen in a pediatric emergency department. Clin Pediatr (Phila). 49(6), 530–534.
- Richier, P. et al. 2015. An epidemiological study of early consultations of newborns in pediatric emergency units. Arch Pediatr. 22(2), 135–140.
- Sands, R. et al. 2012. Medical problems presenting to paediatric emergency departments: 10 years on. Emerg Med J. 29(5), 379–382.
- Seow, V. K. et al. 2007. Comparing different patterns for managing febrile children in the ED between emergency and pediatric physicians: impact on patient outcome. American Journal of Emergency Medicine. 25(9), 1004–1008.
- Sturm J. J. et al. 2014. Reconnecting patients with their primary care provider: an intervention for reducing nonurgent pediatric emergency department visits. Clin Pediatr (Phila). 53(10), 988–994.
- Uscher-Pines, L. et al. 2013. Emergency department visits for nonurgent conditions: systematic literature review. Am J Manag Care. 19(1), 47–59.
- Vedovetto, A. et al. 2014. The burden of inappropriate emergency department pediatric visits: why Italy needs an urgent reform. Health Serv Res. 49(4), 1290–1305.
- Vinelli, N. F. et al. 2011. Non-urgent emergency department visits at a children’s hospital. Arch Argent Pediatr. 109(1), 8–13.
- Yoffe, S. J. et al. 2011. A reduction in emergency department use by children from a parent educational intervention. Fam Med. 43(2), 106–111.
- Zimmer, K. P., Walker, A. and Minkovitz, C. S. 2005. Epidemiology of pediatric emergency department use at an urban medical center. Pediatr Emerg Care. 21(2), 84–89.