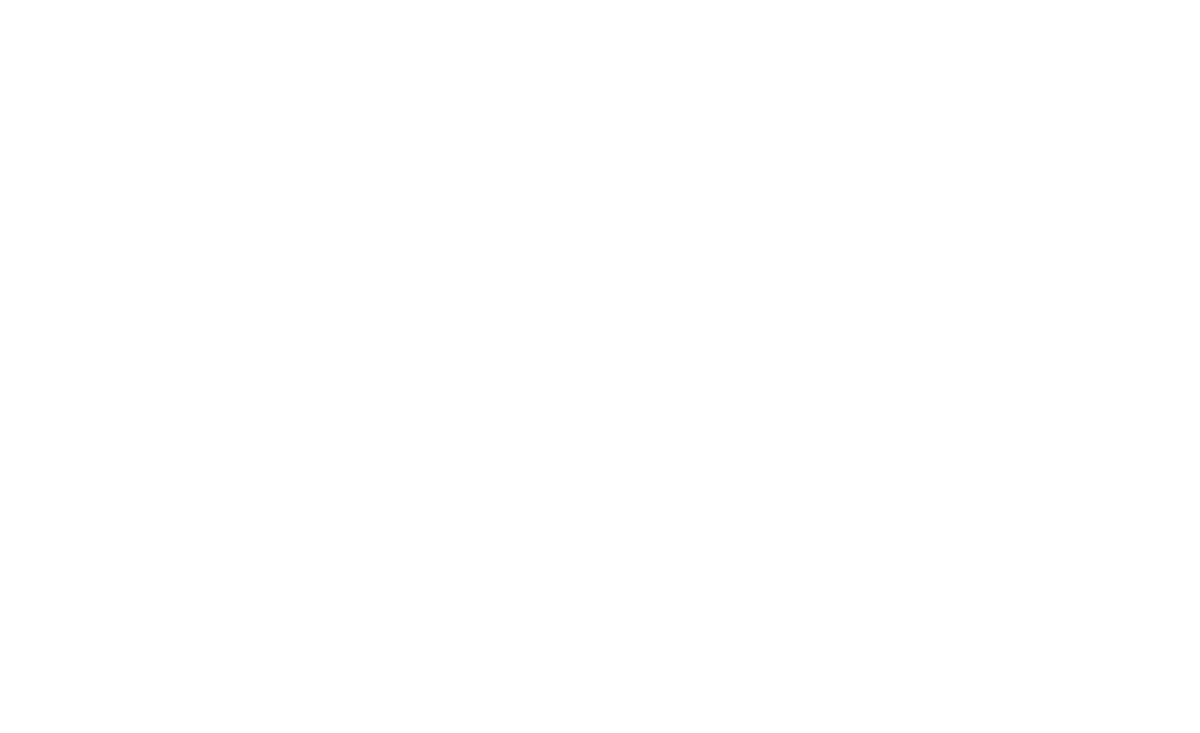Antibakteriālās terapijas spektrs pacientiem ar čūlaino kolītu un Krona slimību: Rīgas Austrumu klīniskās universitātes slimnīcas pieredze
Kopsavilkums
Ievads. Antibakteriālā terapija iekaisīgu zarnu slimību (IZS) ārstēšanai ir pamatota viegli noritošas Krona slimības gadījumā vai čūlainā kolīta komplikāciju gadījumos. Taču nereti antibakteriālā tera- pija tiek lietota neatbilstīgi slimības smaguma pakāpei un gaitai. Empīriski antibakteriālā terapija čūlainā kolīta (ČK) un Krona slimības (KS) gadījumā tiek lietota biežāk, nekā tas būtu nepieciešams. Neadekvāta antibakteriālā terapija var būt iemesls mikroorganismu rezistencei, kas var pasliktināt slimības gaitu, tādējādi apgrūtinot pacienta ārstēšanu.
Ievads. Antibakteriālā terapija iekaisīgu zarnu slimību (IZS) ārstēšanai ir pamatota viegli noritošas Krona slimības gadījumā vai čūlainā kolīta komplikāciju gadījumos. Taču nereti antibakteriālā tera- pija tiek lietota neatbilstīgi slimības smaguma pakāpei un gaitai. Empīriski antibakteriālā terapija čūlainā kolīta (ČK) un Krona slimības (KS) gadījumā tiek lietota biežāk, nekā tas būtu nepieciešams. Neadekvāta antibakteriālā terapija var būt iemesls mikroorganismu rezistencei, kas var pasliktināt slimības gaitu, tādējādi apgrūtinot pacienta ārstēšanu.
Materiāls un metodes. Tika apkopoti un analizēti 700 IZS hospitalizācijas gadījumi laikposmā no 2010. līdz 2015. gadam. Pētījumā analizēta antibakteriālās terapijas atbilstība ECCO (European Crohn’s and Colitis Organisation) IZS ārstēšanas vadlīnijām. Iegūtie dati tika apstrādāti, izmantojot statistikas programmu IBM SPSS Statistics.
Rezultāti. Antibakteriālā terapija tika lietota gandrīz pusei pacientu. Visbiežāk lietotās antibiotikas bija metronidazols, ciprofloksacīns un ceftriaksons.
Secinājumi. Pētījuma autori secina, ka metronidazols ir visbiežāk lietotais antibakteriālais līdzeklis IZS pacientiem. Ceftriaksons ir otrs biežāk izmantotais antibakteriālais līdzeklis, taču tā lietošana neatbilst ECCO vadlīnijām. Gandrīz pusei no plānveidā stacionētajiem pacientiem lietota antibakteriālā terapija, kas nav izskaidrojama ar ārstēšanas un profilakses indikācijām.
Ievads
Biežāk sastopamās iekaisīgo zarnu slimību (IZS) formas ir čūlainais kolīts (ČK) un Krona slimība (KS) (Dignass et al., 2010), retāk sastopamas arī tādas formas kā mikroskopiskais kolīts (kolagēnais kolīts un limfocītiskais kolīts) (Dignass et al., 2012). Pētījumā tika aplūkoti dati par biežāk sastopamajām IZS formām, respektīvi, ČK un KS. Biežāk IZS sastopamas Ziemeļamerikā, Ziemeļeiropā un Rietumeiropā, bet retāk Āzijā, Āfrikā un Dienvidamerikā. Eiropā 15–64 gadu vecuma grupā uz 100 000 iedzīvotāju ir aptuveni 10,4 ČK un 5,6 KS slimnieku (British Thoracic Society, 2009).
Krona slimība var skart jebkuru gastrointestinālā trakta daļu, sākot no mutes līdz taisnajai zarnai, bet visbiežāk tā skar tieši ileum terminālo daļu un resnās zarnas proksimālo daļu. Slimībai ir raksturīgs transmurāls bojājums. Proti, tā var skart zarnas sieniņu visā tās platumā no mukozas līdz serozajam slānim. Klīniski pacientiem bieži vērojama diareja (kaut gan mēdz arī būt aizcietējumi), vēdera sāpes un svara zudums. Iespējami paasinājumi, kuru laikā novēro spēcīgas vēdera sāpes un asiņainu diareju. Biežākās slimības komplikācijas ir striktūras un fistulas, rezultātā nereti ir nepieciešama ķirurģiska iejaukšanās. Slimība nedaudz biežāk sastopama sievietēm un pacientiem vecuma grupā no 10 līdz 30 gadiem. Terapijas plāns ir atkarīgs no slimības smaguma pakāpes. Antibakteriālā terapija (metronidazols un ciprofloksacīns) tiek rekomendēta vidēji smagas līdz smagas slimības gadījumos (Crohn’s & Colitis Foundation of America, 2011).
Čūlainais kolīts ir slimība, kas skar resnās zarnas gļotādu. Etioloģija, tāpat kā KS gadījumā, nav zināma. Slimība izpaužas ar hronisku diareju ar vai bez asins piejaukuma, diskomfortu un sāpēm vēdera rajonā. Iespējami paasinājumi, kuru laikā raksturīga smaga diareja (> 10 reizes dienā) un vēdera sāpes. Slimība var komplicēties ar zarnu perforāciju un asiņošanu, resnās zarnas toksisku dilatāciju un venozo trombozi (Present, 2003). Gluži kā KS gadījumā, terapijas plāns ir atkarīgs no slimības smaguma pakāpes. Antibakteriālā terapija ir indicēta tikai tādos gadījumos, ja ir aizdomas par infekciozām komplikācijām vai ja pacientam tiek nozīmēta tūlītēja operatīva iejaukšanās (Burisch et al., 2013).
Darba mērķis
Pētījuma mērķis bija analizēt un izvērtēt lietoto antibakteriālo terapiju pacientiem ar čūlaino kolītu un Krona slimību un salīdzināt to ar jaunākajām ECCO IZS terapijas vadlīnijām, lai varētu izdarīt secinājumus par tās lietošanas atbilstību.
Materiāls un metodes
Pētījuma dizains – retrospektīvs pētījums.
Pētījumā tika analizēta medicīniskā arhīva klīniskā dokumentācija pacientiem, kuri stacionēti SIA “RAKUS” stacionārā “Gaiļezers” ar diagnozi K50 un K51 (SSK-10) no 2010. gada 1. janvāra līdz 2015. gada 30. novembrim. Pacientu atlase notika ar datorprogrammas “Ārstu birojs” palīdzību.
Iekļaušanas kritēriji:
- dzimums – sievietes un vīrieši;
- pacienti virs 18 gadiem.
Izslēgšanas kritēriji:
- pediatriski pacienti;
- pacienti ar aizdomām par IZS;
- grūtnieces.
No medicīniskās dokumentācijas tika analizēts: pacientu vecums, dzimums, stacionēšanas ilgums, IZS forma – ČK vai KS, slimības fāze, IZS ilgums kā arī blakus diagnozes, kas varētu būt saistītas ar antibakteriālās terapijas lietošanu ārstnieciskiem vai profilaktiskiem mērķiem. Tika aplūkotas arī veiktās operācijas stacionēšanas laikā un analizēta lietotā antibakteriālā terapija un šo medikamentu kombinācijas.
Tika izveidots oriģināls pētījuma protokols un datubāze. Dati apkopoti un statistiski apstrādāti, izmantojot IBM SPSS Statistics datorprogrammu.
Rezultāti
Tika aplūkoti 700 hospitalizācijas gadījumi jeb 389 (55,6 %) sievietes un 311 (44,4 %) vīrieši (pacientu vidējais vecums – 47 ± 19,7 gadi); 416 (59,4 %) pacientiem bija čūlainais kolīts un 199 (28,4 %) pacientiem – Krona slimība, pārējiem pacientiem bija aizdomas par IZS, kas netika tālāk analizēti. Neatliekamā kārtā ar slimības paasinājumu tika hospitalizēti 437 (62,4 %) pacienti, diagnozes precizēšanai – 31 (4,4 %) pacients. Iekaisīga zarnu slimība kā blakusdiagnoze bija 232 (33,2 %) pacientiem, respektīvi, šie pacienti tikuši stacionēti blakusslimību dēļ. Vidējais stacionārā pavadītais laiks – 9,1 diena (SD = 7,38). Vidējais IZS ilgums – 6,9 gadi. Hospitalizācijas laikā 52 (7,4 %) pacientiem saistībā ar IZS ir veiktas operācijas (abscesu drenāža, fistulu operēšana, anastomožu izveidošana, stomu izveidošana vai slēgšana).
Pētījuma rezultāti rāda, ka gan sievietes, gan vīrieši biežāk hospitalizēti čūlainā kolīta dēļ (sk. 1. tab.).
Antibakteriālā terapija lietota 325 (46,4 %) gadījumos: 218 (49,8 %) pacientiem, kas steidzami stacionēti IZS paasinājumu dēļ, 13 (41,9 %) pacientiem, kas stacionēti diagnozes precizēšanai, un 39 (16,8 %) pacientiem, kuriem IZS bijusi blakusdiagnoze (sk. 1. att.).
Ciprofloksacīns izmantots 104 (14,9 %) gadījumos, metronidazols – 262 (37,4 %) un ceftriaksons – 148 (21,1 %) gadījumos, citas antibiotikas lietotas 42 (6,0 %) gadījumos (sk. 2. att.). Terapijā izmantotas arī šādas antibakteriālo līdzekļu kombinācijas: ciprofloksacīns un metronidazols – 73 (10,4 %) gadījumos, ceftriaksons un metronidazols – 90 (10,4 %) un ciprofloksacīns, metronidazols un ceftriaksons – 12 (1,7 %) gadījumos.
1. tabula. Čūlainā kolīta un Krona slimības slimnieku skaits atkarībā no dzimuma / Ulcerative colitis and Crohn’s disease distribution among genders
| Dzimums | Čūlainais kolīts | Krona slimība |
|---|---|---|
| Sievietes, n (%) | 221 (59,8) | 116 (29,8) |
| Vīrieši, n (%) | 195 (62,7) | 83 (26,7) |
1. attēls. Antibakteriālās terapijas lietojums atkarībā no stacionēšanas iemesla / Used antibacterial therapy depending on the hospitalization reason
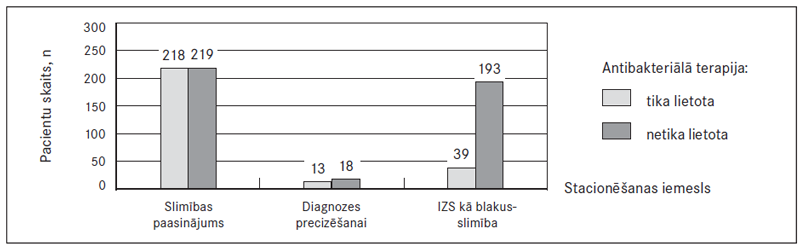
2. attēls. Lietotā antibakteriālā terapija / Used antibacterial therapy
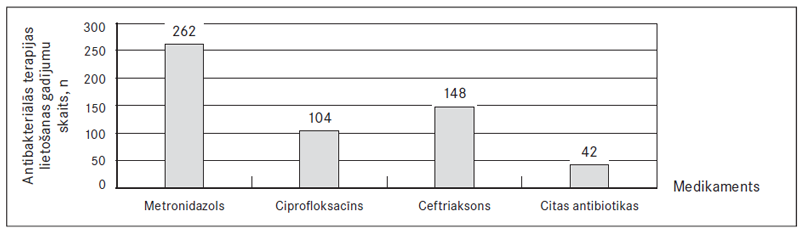
Čūlainā kolīta ārstēšanai visbiežāk ticis izmantots metronidazols – 133 (19,0 %) gadījumos. Ciprofloksacīns un ceftriaksons izmantots vienādi bieži – abi 62 (8,9 %) gadījumos. Krona slimības ārstēšanai arī visbiežāk izmantots metronidazols – 90 (12,9 %) gadījumos, ciprofloksacīns – 30 (4,3 %) un ceftriaksons – 60 (8,6 %) gadījumos (sk. 3. att.).
3. attēls. Antibakteriālās terapijas lietojums atkarībā no diagnozes / Antibacterial therapy depending on the diagnosis
Diskusija
Literatūras dati liecina, ka Eiropā ir 1,6 miljoni Krona slimības pacientu un 2,1 miljons cilvēku ar čūlaino kolītu (Kaser, 2010). Pasaules Gastroenteroloģijas organizācija (World Gastroenterology Organisation) un Khan et al., 2011 iesaka lietot antibakteriālo terapiju KS pacientiem komplikāciju gadījumos, piemēram, fistulu, abscesu, baktēriju proliferācijas sindroma un zarnu striktūru gadījumā. Pētījumā (Khan et al., 2011) tika statistiski ticami apstiprināts, ka KS un ČK paasinājuma laikā lietotā antibakteriālā terapija, ievērojami uzlabo pacientu stāvokli salīdzinot ar placebo, (Sutherland et al., 1991). Tāpat ir iegūti statistiski ticami dati, ka KS komplikāciju (fistulu) gadījumā, lietojot ciprofloksacīnu vai metronidazolu, palielinās varbūtība, ka fistula slēgsies (Lederman et al., 2004). Ņemot vērā iepriekš minēto informāciju, var secināt, ka ir svarīgi noskaidrot IZS klīnisko aktivitāti un novērtēt komplikāciju esamību pacientam, kas iestājies stacionārā, un tad izlemt par antibakteriālās terapijas lietošanas lietderību. No mūsu pētījuma izriet, ka tikai 349 pacientiem no 700 tika noteikta slimības fāze. Iespējams, ārsti nav informēti par IZS formas noteikšanas nepieciešamību.
Mūsu pētījumā ceftriaksons ir otrs biežākais antibakteriālais preparāts, kas tika lietots IZS pacientiem. Tas ir pretrunā ar ECCO vadlīnijām, respektīvi, ECCO IZS terapijas vadlīnijas neiesaka šī antibakteriālā preparāta lietošanu IZS pacientiem. Pētījumu par ceftriaksona ārstēšanas efektu IZS pacientiem nav. Ir viens gadījuma apraksts (Mattis et al., 2004) pediatrijā, kurā prezentēta ceftriaksona ierosināta autoimūna hemolītiska anēmija deviņus gadus vecam KS pacientam. Ceftriaksona lietošana IZS pacientiem būtu attaisnojama blakusslimību dēļ, piemēram, smagas pneimonijas ārstēšanai, Salmonella spp. ierosināta enterokolīta vai sistēmiskas saslimšanas gadījumā, Nocardia spp. ierosinātas ādas infekcijas vai sistēmiskas saslimšanas gadījumā (Rutgeerts et al., 1995; Mattis et al., 2004; Longmore et al., 2014). Lai pareizi interpretētu, kāpēc mūsu pētījumā 148 IZS pacientiem – 60 KS un 62 ČK pacientiem – lietoja ceftriaksona terapiju, būtu svarīgi noskaidrot, vai šiem pacientiem, iestājoties stacionārā, ir bijusi kāda blakusdiagnoze, kuru ārstējošais ārsts uzskatījis par pietiekami nozīmīgu, lai, neskatoties uz IZS, uzsāktu ceftriaksona terapiju. Ņemot vērā, ka stacionāra medicīniskā dokumentācija bija aizpildīta nepilnīgi, radās grūtības noteikt ceftriaksona lietošanas nepieciešamību.
Metronidazola lietošana IZS pacientiem ir ieteicama gan pēc ECCO vadlīnijām, gan arī vairākos pētījumos ir apstiprināts tā pozitīvais ārstēšanas efekts – IZS pacientiem ar C. difficile ierosinātu infekciju (Mattis et al., 2004), Krona slimības pacientiem pēc tievās zarnu rezekcijas (Siegmund and Zeitz, 2004; Rahier et al., 2009). Metronidazolu var lietot arī ČK pacientiem pēc IPAA (ileal pouch–anal anastomosis) un anastomozes iekaisuma gadījumā (Sleisenger and Fordtran’s gastrointestinal and liver disease). Mūsu pētījumā metronidazolu izmantoja 262 gadījumos – 133 čūlaina kolīta un 90 Krona slimības gadījumos, kas ir visbiežāk lietotais medikaments.
Metronidazola kombināciju kopā ar ciprofloksacīnu atbalsta ECCO vadlīnijas, īpaši KS pacientiem ar perianālām fistulām. Vairākos pētījumos, Krona slimības aktīvajā periodā lietojot šādu medikamentu kombināciju, tika novērota statistiski pozitīva ārstēšanas tendence, it īpaši gadījumos, kad patoloģiskais process skāra resno zarnu (Greenbloom et al., 1995; World Gastroenterology Organisation Global Guidelines, 2015). Čūlainā kolīta gadījumā ECCO vadlīnijās nav minēts metronidazola un ciprofloksacīna kombinācijas priekšrocības, tāpēc nākas secināt, ka tam nav nozīmīgas ārstēšanas priekšrocības, salīdzinot ar metronidazolu monoterapijā.
Ņemot vērā medicīniskās dokumentācijas aizpildīšanas nepilnības, nav izskaidrojams fakts, kāpēc 12 gadījumos tika lietoti visi trīs antibakteriālie līdzekļi – ceftriaksons, metronidazols un ciprofloksacīns. Ne ECCO vadlīnijās, ne arī citos literatūras avotos netika atrasta informācija par šādas medikamentu kombinācijas lietošanu. Būtu svarīgi precizēt, vai šie medikamenti tika doti vienlaikus vai nomainot iepriekš parakstīto terapiju.
Secinājumi
- Metronidazols ir visbiežāk lietotais antibakteriālais līdzeklis Krona slimības un čūlainā kolīta gadījumā, kas atbilst ECCO iekaisīgo zarnu slimību terapijas vadlīnijām.
- Ceftriaksons ir otrs biežāk izmantotais antibakteriālais līdzeklis, taču tā lietošana neatbilst ECCO iekaisīgo zarnu slimību terapijas vadlīnijām, kā arī šī medikamenta lietošana pacientiem netika atbilstīgi pamatota medicīniskajā dokumentācijā.
- Gandrīz pusei no diagnozes precizēšanai stacionētajiem pacientiem lietota antibakteriālā terapija, kas nav izskaidrojama ar ārstēšanas un profilakses indikācijām un līdz ar to norāda uz zināmām metodoloģiskām problēmām.
Abstract
Antibacterial Therapy Spectrum in Patients with Ulcerative Colitis and Crohn’s Disease: Rīga East Clinical University Hospital 5-year Experience
Antibacterial therapy in inflammatory bowel diseases (IBD) is recommended in mild to moderate Crohn’s disease (CD) or in complications of ulcerative colitis (UC).
Inflammatory bowel diseases are treated according to guidelines but quite often antibacterial therapy is used without indications. Empirical antibacterial therapy for UC and CD is used more often than it should be. Inadequate antibacterial therapy may lead to microorganism resistance that could potentially worsen patients’ health and overall treatment.
The aim of the research was to review the antibacterial treatment plan in patients with UC and CD at Rīga East Clinical University Hospital and evaluate its conformity with IBD treatment guidelines.
We reviewed 700 UC and CD hospitalisation cases in the period between 2010 and 2015. We analysed the antibacterial therapy trends and compared them to the European Crohn’s and Colitis Organisation (ECCO) IBD treatment guidelines. The collected data was analysed using statistics programme IBM SPSS Statistics.
Antibacterial therapy was used for almost half of the patients. Most commonly used antibiotics were metronidazole, ciprofloxacin and ceftriaxone.
Authors conclude that metronidazole is the most used antibacterial drug in patients with IBD. Ceftriaxone is the second most used antibacterial drug but the usage of it does not correspond with the ECCO guidelines. Almost half of the patients hospitalised by plan were treated with antibacterial therapy plan that cannot be explained by indicated treatment plan.
Literatūra
- Arias-Loste, M. T., et al. Epidemiology of intrafamilial inflammatory bowel disease throughout Europe. Ann Gastroenterol. 2012, 25(3), 1–5.
- British Thoracic Society. Community Acquired Pneumonia in Adults Guideline, 2009.
- Burisch, J., et al. The burden of inflammatory bowel disease in Europe. Journal of Crohn’s and Colitis. 2013, 7(4), 322–337.
- Crohn’s and colitis foundation of America: Antibiotics. Iegūts no: http://www.ccfa.org/resources/antibiotics.html?referrer= [sk. 4.07.2016.].
- Dignass, A., et al. The second European evidence-based consensus on the diagnosis and management of Crohn’s disease: current management. European Crohn’s and Colitis Organisation (ECCO). Journal of Crohn’s and Colitis. 2010, 4(1), 28–62.
- Dignass, A., et al. Second European evidence-based consensus on the diagnosis and management of ulcerative colitis. Part 2: Current management. Journal of Crohn’s and Colitis. 2012, 6(10), 991–1030.
- Greenbloom, S., L., et al. Combination ciprofloxacin and metronidazole for active Crohn’s disease. Canadian Journal of Gastroenterology. 1998, 12(1), 53–56.
- Kaser, A., Sebastian Zeissig, S., and Blumberg, R. S. Inflammatory bowel disease. Annual Review of Immunology. 2010, 28, 573–621.
- Khan, K. J., et al. Antibiotic therapy in inflammatory bowel disease: a systematic review and meta-analysis. The American Journal of Gastroenterology. 2011, 106, 661–673.
- Lederman, E. R., et al. A case series and focused review of nocardiosis: clinical and microbiologic aspect. Medicine. 2004, 83(5), 300–313.
- Longmore, M., et al. Oxford Handbook of Clinical Medicine. Vol. 9. Oxford University Press, 2014, 272–273.
- Mattis, L., et al. Life-threatening ceftriaxone-induced immune haemolytic anemia in a child with Crohn’s disease. Clinical Pediatrics. 2004, 43, 175–178.
- Present, D. H. Crohn’s fistula: current concepts in management. Gastroenterology. 2003, 124(6), 1629–1635.
- Rahier, J. F., et al. European evidence-based consensus on the prevention, diagnosis and management of opportunistic infections in inflammatory bowel disease. Journal of Crohn’s and Colitis. 2009, 3(2), 47–91.
- Rutgeerts, P., et al. Controlled trial of metronidazole treatment for prevention of Crohn’s recurrence after ileocecal resection. Gastroenterology. 1995, 8(6), 1617–1621.
- Siegmund, B. and Zeitz, M. Therapeutic approaches in inflammatory bowel disease based on the immunopathogenesis. Annales Academiae Medicae Bialostocensis. 2004, vol. 49.
- Sleisenger and Fordtran’s Gastrointestinal and Liver Disease. 10th ed. M. Feldman, L. Friedman, L. Brandt, eds. Elsevier, 2016.
- Sutherland, L., et al. Double blind placebo controlled trial of metronidazole in Crohn’s disease, Gut. 1991, 32, 1071–1075.
- World Gastroenterology Organisation Global Guidelines. Inflammatory Bowel Disease. Update 2015.