Sepses klīniskās īpatnības un iznākumi Bērnu klīniskajā universitātes slimnīcā hospitalizētiem bērniem
Kopsavilkums
Ievads. Sepse joprojām ir viena no galvenajām problēmām bērnu veselības aprūpē, tā ietekmē gan bērnu mirstību, gan dzīves kvalitāti vēlāk attīstījušos komplikāciju dēļ. Liela nozīme ar sepsi slimu bērnu ārstēšanai un mirstības samazināšanai ir savlaicīgai sepses slimnieku atpazīšanai un agrīni uzsāktai terapijai.
Kopš 2013. gada Bērnu klīniskajā universitātes slimnīcā ir ieviesti sistēmiskā iekaisuma atbildes sindroma (SIRS) un sepses agrīnas diagnostikas un ārstēšanas algoritmi.
Darba mērķis. Izpētīt sepses iznākumu, diagnostikas un bērnu ārstēšanas īpatnības Bērnu klīniskajā universitātes slimnīcā. Salīdzināt atšķirības šajos parametros ar laika periodu pirms Valsts pētījumu programmas (VPP) veikšanas un SIRS un sepses algoritmu ieviešanas slimnīcā.
Materiāls un metodes. Tika veikts aprakstošs, retrospektīvs pētījums, analizējot visu pacientu (n = 76) datus, kuri ārstēti Bērnu klīniskajā universitātes slimnīcā laika posmā no 2008. līdz 2013. gadam ar gala diagnozē uzrādītu sepsi, atsevišķi salīdzinot 2013. gadu, kad slimnīcā ieviesti SIRS un sepses algoritmi, kā arī laika periodu no 1995. līdz 2000. gadam.
Rezultāti. Ir uzlabojies pacientu klīniskais izvērtējums. 2013. gadā SIRS kritēriji stacionējot izvērtēti 94 % (n = 32) bērnu, 2007. gadā tos neizvērtēja 30 % pacientu. 2013. gadā pirmās stundas laikā 53 % (n = 18) pacientu saņēma infūzu un 15 % (n = 5) – antibakteriālu terapiju, pirms tam tikai 29 % (n = 12) pacientu saņēma infūzu, bet 8 % (n = 3) – antibakteriālu terapiju. Pirms 2008. gada Bērnu klīniskās universitātes slimnīcas neatliekamās medicīniskās palīdzības etapā šādu ārstēšanu neveica. Intensīvās terapijas nodaļā (ITN) ārstēto pacientu skaits proporcionāli samazinājies par 27 %. Statistiski ticami samazinājies arī pacientu ārstēšanās ilgums slimnīcā (p < 0,05) – vidēji no 32,8 dienām pirms sepses pētniecības uzsākšanas līdz 11 dienām 2013. gadā. Mirstība sepses dēļ samazinājusies no 24,4 % līdz 7,8 %.
Secinājumi. Veicot sepses pētniecību VPP ietvaros un ieviešot SIRS un sepses algoritmus, izdevies ievērojami mazināt bērnu mirstību sepses dēļ, kā arī saīsināt ārstēšanās ilgumu slimnīcā un nepieciešamību ārstēties ITN.
Ievads
Attīstoties medicīnas nozarēm, mirstība no sepses bērnu populācijā pasaulē ir mazinājusies no 97 % pagājušā gadsimta sešdesmitajos gados līdz 4,2–10,3 % pēdējā desmitgadē. Tomēr sepse joprojām ir viena no nozīmīgākajām problēmām bērnu veselības aprūpē. Vēl aizvien daļā publikāciju norādīts, ka sepse pat ir jāuzskata par galveno mirstības cēloni bērniem [Dombrovskiy, 2007]. Jāpiebilst, ka tas rada arī lielu ekonomisko slogu, piemēram, ASV ik gadu kopējās izmaksas sasniedz 1,97 miljardus ASV dolāru [Watson, 2003; Playfor, 2004].
Ir pierādīts, ka izšķiroša nozīme ar sepsi slimu bērnu ārstēšanā un mirstības samazināšanā ir savlaicīgai sepses slimnieku atpazīšanai un agrīni uzsāktai atbilstošai terapijai [Playfor, 2004; El-Wiher, 2011]. Diemžēl ne vienmēr racionāli tiek izmantotas sepses sākuma “zelta stundas”, kurās, uzsākot mērķtiecīgu un pietiekami agresīvu terapiju, iespējams ievērojami mazināt mirstību [Aneja, 2011]. Iespējams, daļēji tādēļ, ka gan Latvijā, gan citviet pasaulē ārstiem ar sepsi slimu bērnu (jo īpaši maza vecuma) izvērtēšana un smagas bakteriālas infekcijas agrīna atpazīšana joprojām ir liela klīniska dilemma.
Pēdējos gados arvien vairāk šī problēma ir aktualizēta arī Latvijā. Vienīgajā terciārā līmeņa bērnu slimnīcā valstī desmit gadu laika periodā netika konstatēts būtisks sepses mirstības samazinājums – Bērnu klīniskajā universitātes slimnīcā laikposmā no 1995. līdz 2000. gadam mira 24,4 % ar sepsi slimu bērnu, bet 2006.–2007. gadā mirstība sepses dēļ joprojām bija augsta – letāls slimības iznākums konstatēts 21,7 % bērnu [Gardovska, 2001; Pavāre, 2009]. No 2008. gada Rīgas Stradiņa universitātes (RSU) Pediatrijas katedrā un Bērnu klīniskās universitātes slimnīcā tika uzsākta bērnu sepses pētniecība, lai uzlabotu gan sepses slimnieku agrīnu klīnisku atpazīšanu, gan veicinātu jaunu laboratorisku metožu atklāšanu sepses diagnostikai. Pētniecības virsmērķis bija mazināt bērnu mirstību sepses dēļ. Pētniecības rezultātā tika izstrādāti arī uz pierādījumiem balstīti rīcības algoritmi. Tā kopš 2013. gada Bērnu klīniskajā universitātes slimnīcā ir ieviesti sistēmiskā iekaisuma atbildes sindroma (SIRS) un sepses agrīnas atpazīšanas un ārstēšanas algoritmi, kuros ietverts pacientu izvērtējums atbilstoši klīniskām pazīmēm, pēc tam jāveic izmeklējumu panelis un jānosaka ārstēšanas apjoms, turklāt visa rīcības taktika ir noteiktā laika periodā definēta.
Darba mērķis
Izpētīt sepses iznākumu, diagnostikas un ārstēšanas īpatnības Bērnu klīniskajā universitātes slimnīcā ārstētiem bērniem pēc sešus gadus ilgas sepses pētniecības, kā arī pirms un pēc SIRS un sepses algoritmu ieviešanas klīniskajā praksē 2013. gadā.
Materiāls un metodes
Tika veikts retrospektīvs un aprakstošs pētījums, kurā analizēta informācija no medicīnas kartēm par pacientiem vecumā no viena mēneša līdz 18 gadiem, kuri ārstēti Bērnu klīniskajā universitātes slimnīcā laika posmā no 2008. gada 1. janvāra līdz 2013. gada 31. decembrim un kuru galīgā klīniskā diagnoze atbilda pētījuma iekļaušanas kritērijiem.
Iekļaušanas kritēriji:
- norādītā galīgā klīniskā diagnoze medicīnas kartē ir sepse atbilstoši SSK-10 klasifikatoram (A 40; A 41);
- bērna vecums ir no viena mēneša līdz 18 gadiem.
Izslēgšanas kritēriji:
- bērni ir jaunāki par vienu mēnesi;
- bērni ar primāru vai sekundāru imūndeficītu;
- bērni ar hematoonkoloģiskām slimībām;
- bērni, kuriem sepse attīstījās nozokomiālas infekcijas rezultātā.
Kopumā 76 bērni atbilda kritērijiem un tika iekļauti pētījumā. Pētījumā iekļautajiem pacientiem tika vērtēti klīniskie un demogrāfiskie dati, kā arī analizēts:
- pacientu sākotnējais klīniskais izvērtējums;
- veikto izmeklējumu apjoms un terapijas taktika;
- ārstēšanās periods Intensīvās terapijas (IT) nodaļā un stacionēšanas ilgums kopumā;
- slimības iznākums.
Iegūtie rezultāti tika salīdzināti ar pētniecības datiem par sepses iznākumu Bērnu klīniskajā universitātes slimnīcā laika posmā no 1995. līdz 2000. gadam.
Rezultātu analīzei izmantotas datu apstrādes programmas Microsoft Excel, SPSS.
Rezultāti
Pētījuma populācijas demogrāfiskais raksturojums un klīniskie dati pirmshospitalizācijas etapā. Atbilstoši atlases kritērijiem ar sepses diagnozi Bērnu klīniskajā universitātes slimnīcā laika posmā no 2008. gada 1. janvāra līdz 2013. gada 31. decembrim bija ārstēti 76 bērni – 55,3 % (n = 42) pacientu bija zēni un 44,7 % (n = 34) – meitenes vecumā no viena mēneša līdz 197 mēnešiem. Vidējais bērnu vecums stacionēšanas brīdī bija 64 mēneši, mediānais vecums – 43 mēneši.
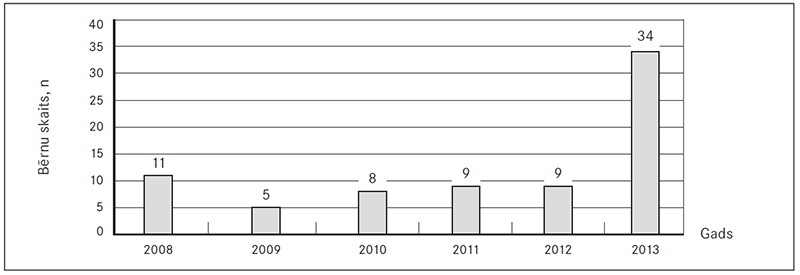
Atšķirīgs bija pacientu ar sepses diagnozi stacionēšanas biežums pa gadiem. Visvairāk (44,7 %; n = 34) pacientu ar sepses diagnozi stacionārā bija 2013. gadā (sk. 1. att.).
Visvairāk bērnu – 67 % (n = 51) slimnīcā iestājās no mājām. Pavadnosūtījumos bērnu stacionēšanai visbiežāk tika norādītas augšējo elpceļu slimības (28 %; n = 22), dziļo elpceļu slimības (22 %; n = 17), gandrīz tikpat lielā skaitā kaulu un locītavu sistēmas infekcijas (18 %; 14), reti – uroģenitālās sistēmas (6,6 %; n = 5) un gremošanas sistēmas infekcijas (2,6 %; n = 2). 21 % (n = 16) gadījumu nosūtīšanas diagnozē bija norādītas aizdomas par iespējamu bakteriālu infekciju ar neskaidru lokalizāciju. Nevienā gadījumā pavadnosūtījumā netika izteiktas aizdomas par sepsi.
Bērni, kuriem vēlāk tika noteikta sepses diagnoze, 70 % (n = 53) gadījumu bija bez iepriekšējām veselības problēmām vai blakusslimībām. Vairums šo bērnu bija arī vakcinēti (72 %; n = 55) un vēl neapmeklēja izglītības iestādes (68,5 %; n = 52).
Pirms nokļūšanas slimnīcā 97 % (n = 71) bērnu vidēji 3,3 dienas mājās jau bija novērots drudzis. Pirms stacionēšanas, ambulatorajā etapā 13,2 % (n = 10) bērnu bija uzsākta antibakteriālā terapija.
58 % (n = 44) no visiem pacientiem slimnīcā nokļuva līdz 3. slimības dienai. Stacionēšana vidēji notika 4. slimības dienā (mediānā stacionēšanas diena – trešā). Tomēr 15,7 % (n = 12) pacientu līdz ārstēšanai Bērnu klīniskajā universitātes slimnīcā mājās bija slimojuši jau vismaz 6 dienas un ilgāk.
1. attēls. Sepses slimnieku struktūra pa gadiem / Structure of patients with sepsis by years
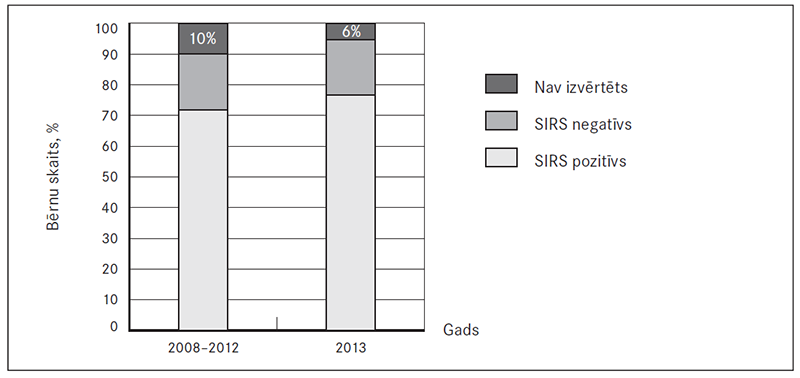
Pacientu sākotnējais klīniskais izvērtējums stacionāra etapā. Stacionēšanas brīdī 43 pacientiem (56,6 %) bija vērojama paaugstināta ķermeņa temperatūra virs 38 °C, 25 pacientiem (33 %) tā bijusi tikai subfebrilu skaitļu robežās, vienam (1,3 %) pacientam ķermeņa temperatūra bija pazemināta, bet 7 (9,2 %) slimajiem bērniem ķermeņa temperatūra atbildusi normas robežām. Jāpiebilst, ka daudziem pacientiem pirmshospitalizācijas etapā bija lietoti temperatūru pazeminoši līdzekļi. Izvērtējot ne tikai ķermeņa temperatūras izmaiņas, bet arī pārējos SIRS kritērijus, 74 % (n = 56) pacientu bijuši SIRS pozitīvi, savukārt 13 % bērnu slimnīcā nokļuvuši jau ar multiorgānu disfunkcijas sindroma (MODS) pazīmēm.
Aplūkojot rezultātus atsevišķi pa gadiem (sk. 2. att.), redzams, ka pēc algoritmu ieviešanas 2013. gadā, salīdzinot ar laika periodu no 2008. līdz 2012. gadam, proporcionāli biežāk veikta pacientu izvērtēšana pēc SIRS kritērijiem, samazinoties neizvērtēto pacientu skaitam līdz 6 %.
2. attēls. SIRS izvērtēšana, veicot pacienta pirmo apskati / SIRS evaluation during the patient’s first examination at hospital
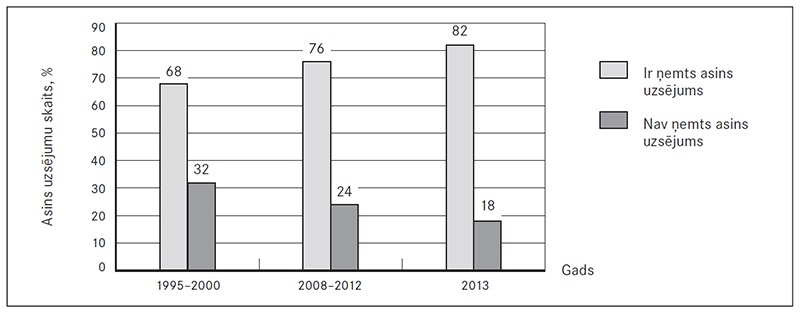
Veikto izmeklējumu apjoms un parakstītās terapijas taktika. Asins uzsējumi kā būtisks sepses diagnostikas indikators tika paņemti 78,9 % (n = 60) slimo bērnu visā izvēlētajā pētniecības laika posmā. Salīdzinot pa gadiem, pēc algoritmu ieviešanas 2013. gadā asins uzsējumi ņemti biežāk – 82 % gadījumu (sk. 3. att.).
Asins parauga ņemšanas laiks variējis no 1. slimības dienas līdz pat 16. dienai. Vidējais asins analīzes ņemšanas laiks uzsējumam bijusi 1,9 dienas, mediāni – 1,5 dienas, savukārt laika posmā no 1995. līdz 2000. gadam šī analīze vidēji ņemta tikai 8,8. stacionēšanas dienā.
3. attēls. Asins uzsējumi sepses slimniekiem pa gadiem / Blood cultures taken from patients ill with sepsis by years
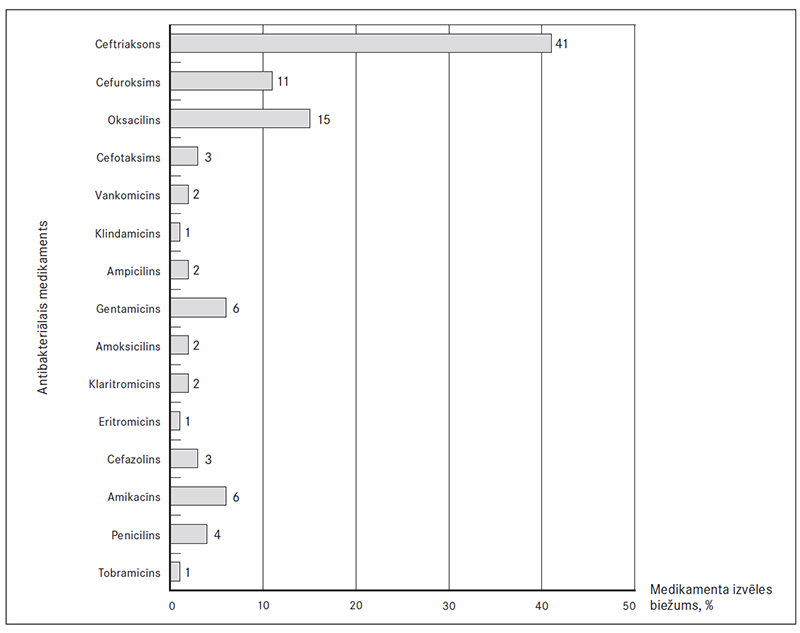
Pozitīvas asins kultūras ieguva no 46,6 % (n = 28) pacientu, visbiežāk izdalītais mikroorganisms – Staphylococcus aureus (sk. 4. att.). Daļā (28,5 %; n = 8) asins kultūru tika izdalīts arī rezistents mikroorganisms. Jāpiebilst, ka 66 % gadījumu asins kultūra ņemta tikai no vienas vietas.
Laboratoriskajās analīzēs vērtējām leikocītu skaita un C reaktīvā olbaltuma (CRO) līmeņa izmaiņas. Leikocitoze virs vecuma normas bija vērojama 72,3 % (n = 55) pacientu. Vidējais leikocītu skaits bija 17 500 mm3, mediāni – 15 500 mm3. Gandrīz 58 % (n = 32) pacientu leikocitoze nepārsniedza 15 000 mm3. Četriem pacientiem (5,3 %) bija leikopēnija. Vidējais CRO līmenis sepses slimniekiem bija 163 mg/l, mediānais līmenis – 160 mg/l. 22 % (n = 17) slimo bērnu pirmajā stacionārā veiktajā analīzē CRO līmenis nepārsniedza 50 mg/l, savukārt 3 (3,9 %) pacientiem šis rādītājs sākotnēji bija normas robežās.
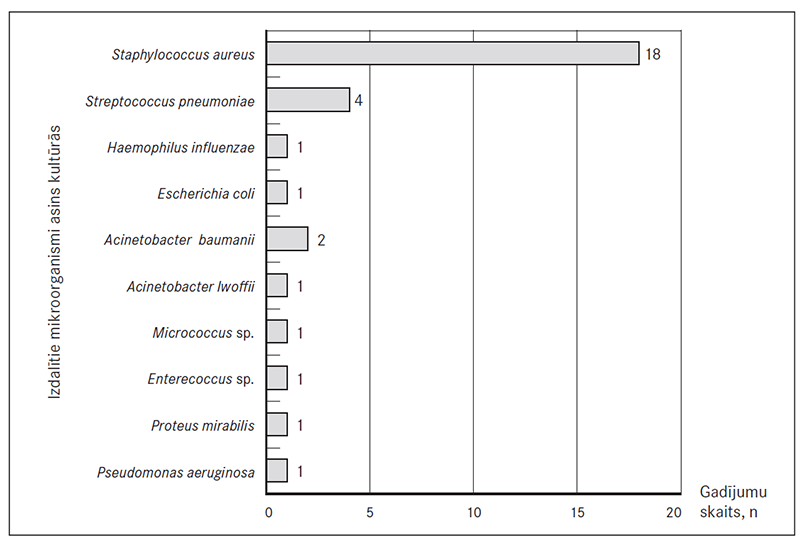
Pētījuma laika periodā par 2008.–2013. gadu kopumā 95 % (n = 72) pacientu pirmajā diennaktī pēc vēršanās pēc palīdzības slimnīcā uzsākta intravenoza infūzu terapija, turklāt 40 % – jau pirmās stundas laikā. Tendence agrīni, pirmās stundas laikā, uzsākt šķidrumu aizvietojošu terapiju izteikti pieaugusi 2013. gadā, kad to veica 53 % (n = 18) stacionēto bērnu (sk. 5. att.).
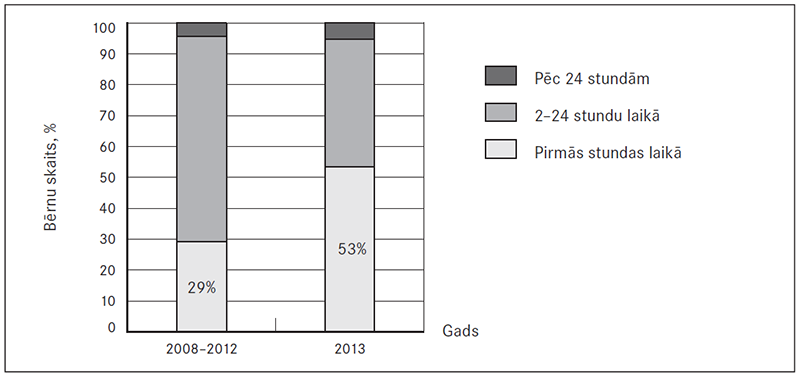
Antibakteriālā terapija 2013. gadā pēc algoritmu ieviešanas 15 % pacientu uzsākta jau pirmajā stundā pēc pacienta izmeklēšanas NMP nodaļā, kas vērtējams kā uzlabojums, salīdzinot ar periodu pirms algoritmu ieviešanas 2008.–2012. gadā, kad pirmajā stundā to veica tikai 8 % pacientu (sk. 6. att.).
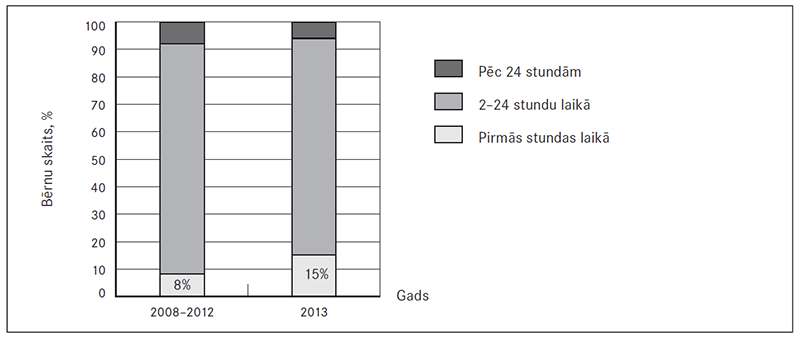
Uzsākot antibakteriālo terapiju, redzams, ka, neatkarīgi no infekcijas lokalizācijas, visbiežāk izvēlētais medikaments bija ceftriaksons. 34 % gadījumu jau sākotnēji uzsākta kombinēta antibakteriālā terapija (sk. 7. att.).
4. attēls. Izdalītie mikroorganismi asins kultūrās / Identification of blood cultures
5. attēls. Rehidratācijas uzsākšanas laiks stundās pēc pirmās ārsta apskates / Rehydratation therapy started after the first patient’s examination, in hours
6. attēls. Antibakteriālās terapijas uzsākšanas laiks stundās pēc pirmās ārsta apskates / Antibacterial therapy started after the first patient’s examination, in hours
7. attēls. Antibakteriālā līdzekļa izvēle, uzsākot ārstēšanu slimnīcā / The first-line choice of antibiotic treatment in the hospital
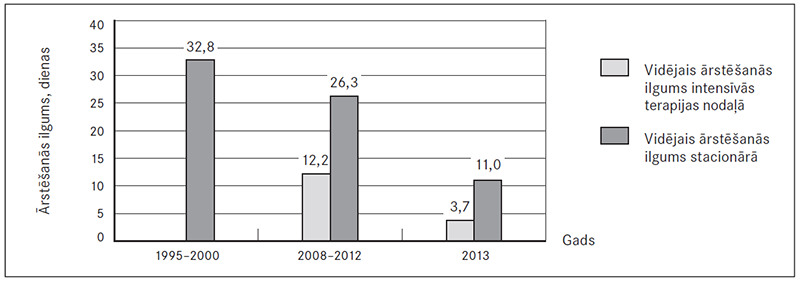
Ārstēšana intensīvās terapijas nodaļā un stacionārā. Analizētajā laika periodā ar sepsi slimo bērnu ārstēšana stacionārā vidēji ilgusi 19,4 dienas (13 mediānās dienas). Dinamikā vērojama tendence hospitalizācijas dienu skaitam mazināties, un 2013. gadā tas sasniedza jau tikai vidēji 11 dienas, kas ir gandrīz 3 reizes īsāks hospitalizācijas ilgums nekā 90. gadu beigās.
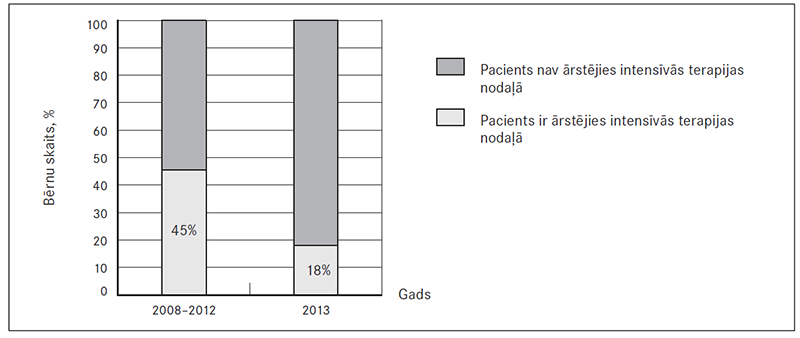
Divdesmit pieciem (32,8 %) bērniem ar sepsi slimības norises dēļ bija nepieciešama ārstēšana slimnīcas intensīvās terapijas nodaļā, 18 (23,6 %) bērniem – jau pirmajā stacionēšanas dienā. Tomēr, salīdzinot 2013. gada rezultātus ar datiem no 2008.–2012. gada un iepriekšējiem sepses pētniecības periodiem, redzams, ka ārstēšanās biežums un arī ilgums ITN ievērojami samazinājies. No 2008. gada līdz 2013. gadam vidējais uzturēšanās ilgums šajā nodaļā bija 10 dienas, ievērojami samazinoties 2013. gadā – līdz 3,7 dienām (sk. 8., 9. att.).
8. attēls. Sepses slimnieku vidējais ārstēšanās ilgums stacionārā un intensīvās terapijas nodaļā / The average lenght of stay in hospital and intensive care unit, days
9. attēls. Intensīvās terapijas nodaļā ārstētie pacienti / Patients treated in intensive care unit
Slimības iznākums. No 1995. līdz 2000. gadam Bērnu klīniskajā universitātes slimnīcā letāls sepses iznākums tika konstatēts 24,4 % bērnu ar sepsi [Gardovska, 2001]. Mūsu pētījumā laika periodā no 2008. līdz 2013. gadam letāls iznākums konstatēts 7,8 % bērnu ar sepsi, kas vērtējams kā būtisks uzlabojums.
Tomēr sepses dēļ trīs pacientiem attīstījušās dzīves kvalitāti būtiski ietekmējošas komplikācijas (hroniska nieru slimība ar peritoneālo dialīzi, plaušu fibroze, galvas smadzeņu vielas atrofija).
Diskusija
Sepse joprojām ir viens no biežākajiem mirstības cēloņiem bērniem, lai gan pēdējās desmitgadēs mirstība no sepses ir ievērojami mazinājusies [Watson, 2003]. Mūsu pētījumā letāls sepses iznākums bija 7,8 % gadījumu. Kā jau minēts iepriekš, lielākajā daļā pētījumu, kas veikti bērnu populācijā attīstītās pasaules valstīs, šis rādītājs svārstās no 4,2 līdz 10,3 % [El-Wiher, 2011; Odetola, 2007]. Iespējams, ka arī mūsu pētījumā kopējais mirstības rādītājs sepses dēļ būtu augstāks, iekļaujot pētījumā arī jaundzimušos un bērnus ar hematoonkoloģiskām slimībām, imūndeficītu, jo pat pusei bērnu ar esošām hroniskām slimībām, piemēram, iedzimtu sirdskaiti, arī onkoloģisku slimību, infekciju gadījumā attīstās sepse [Dombrovskiy, 2007].
Viens no galvenajiem sepses slimnieku slimības labvēlīga iznākuma un izveseļošanās pamatnoteikumiem ir agrīna šo pacientu klīniska atpazīšana un atbilstošas ārstēšanas uzsākšana. Pirms vairāk nekā desmit gadiem uzsākta globāla iniciatīva Surviving Sepsis Campaign, kas apvieno medicīnas profesionāļus visā pasaulē, lai mazinātu mirstību sepses dēļ. 2013. gadā šī organizācija publicējusi jau trešo atjaunināto starptautisko vadlīniju International Guidelines for Management of Severe Sepsis and Septic Shock izdevumu un pieņēmusi deklarāciju, kuras mērķis ir par 25 % mazināt mirstību sepses dēļ [Dellinger, 2013]. Lai sasniegtu šo mērķi, deklarācijā definētas veicamās aktivitātes: 1) uz pierādījumiem balstītu vadlīniju izstrāde sepses slimnieku aprūpei; 2) diagnostikas uzlabošana; 3) atbilstošas ārstēšanas uzlabošana; 4) medicīnas profesionāļu izpratnes par sepsi veicināšana.
Arī Bērnu klīniskajā universitātes slimnīcā, aktīvi veicot sepses pētniecību un pilnveidojot uz pierādījumiem balstītas zināšanas sepses jomā, jau vairāk nekā sešus gadus tiek realizēta līdzvērtīga taktika, lai mazinātu mirstību sepses dēļ. Par pavērsiena punktu sepses pētniecībā Bērnu klīniskajā universitātes slimnīcā uzskatāmi 2013. gadā janvārī Bērnu klīniskās universitātes slimnīcas valdes pieņemtie rīcības algoritmi bērniem ar drudzi vai hipotermiju pēc 3 mēnešu vecuma un līdz 3 mēnešu vecumam. Turpmāk, salīdzinot datus par pirmajiem sepses pētniecības rezultātiem 1995.–2000. gadā, datus par sepses slimniekiem pirms algoritmu ieviešanas Bērnu klīniskajā universitātes slimnīcā 2008.– 2012. gadā un pēc algoritmu ieviešanas, vērojamas būtiskas atšķirības.
Nozīmīga ir savlaicīga pacientu klīniska atpazīšana, un sepses slimniekiem tas nozīmē sistēmiskā iekaisuma atbildes sindroma (SIRS) kritēriju izvērtējumu, jo, atpazīstot sepses slimnieku jau brīdī, kad klīniski, iespējams, ir konstatējams tikai SIRS, ir iespēja būtiski mazināt mirstību sepses dēļ. Pirmajā sepses pētniecības posmā Bērnu klīniskajā universitātes slimnīcā 1995.–2000. gadā SIRS kā klīnisks sindroms bērniem vispār nebija definēts un līdz ar to netika lietots. Starptautiskā bērnu sepses konsensus konference to definēja tikai 2005. gadā [Goldstein, 2005]. Turpmāk tas pakāpeniski ienāca klīniskajā praksē. Bērnu klīniskajā universitātes slimnīcā 2007. gadā Neatliekamās palīdzības nodaļā SIRS kritērijus neizvērtēja 30 % akūti slimu bērnu ar drudzi [Pavāre, 2001], savukārt 2013. gadā šo pacientu skaits samazinājies līdz pat 6 %.
Izšķiroša loma mirstības mazināšanā bērniem ar sepsi ir iespējami agrīni uzsāktai atbilstošai ārstēšanai – intravenozai šķidruma ievadei un antibakteriālai terapijai. Katra stunda bez atbilstošas terapijas palielina letalitāti par 7,6 % [Aneja, 2011], pēc citu autoru pētījumu datiem – katra stunda neuzsāktas terapijas dēļ divkāršo MODS attīstības un letāla iznākuma iespējamību [Carcillo, 2008]. Laikus nodrošināta ārstēšana samazina ne tikai nevēlamu iznākumu biežumu, bet arī ārstēšanās ilgumu slimnīcā [Playfor, 2004; Fenton, 2004; Carcillo, 2008].
Uzskatāmi to parāda arī mūsu pētījuma dati, izvērtējot izmaiņas pēc SIRS rīcības algoritmu ieviešanas Bērnu klīniskās universitātes slimnīcas praksē. Līdz 2010. gadam Neatliekamās palīdzības nodaļā (NMP) ļoti reti tika uzsākta agrīna šķidruma un antibakteriāla terapija, to parasti veica pēc pacienta pārvešanas uz nodaļu (visbiežāk tam tika patērētas vairākas stundas), un tas attālināja un novēloja brīdi, kad pacientu sāka ārstēt. 2013. gadā jau 53 % pacientu sākotnējo šķidruma terapiju saņēma pirmās stacionēšanas stundas laikā, savukārt pirms algoritmu ieviešanas 2008.–2012. gadā tikai 29 % pacientu saņēma infūzu terapiju pirmās stundas laikā. Antibakteriālā terapija pēc algoritmu ieviešanas uzsākta vidēji stacionēšanas 5. stundas 10. minūtē. Kopumā agrīna terapijas uzsākšana jau slimnīcas NMP etapā uzskatāma par kvalitatīvi jaunu soli sepses slimnieku aprūpē, kas būtiski mainījusi NMP kā struktūrvienības lomu un nozīmi akūti slimu bērnu aprūpē.
Tomēr konstatētā samērā augstā tendence uzsākt antibakteriālu terapiju ar ceftriaksonu vai pat vairāku antibakteriālo līdzekļu kombināciju vērtējams kā riska faktors mikroorganismu rezistences attīstības pieaugumam. Nākotnē rūpīgāk būtu apsverama antibakteriālo līdzekļu sākotnējā izvēle atbilstoši iekaisuma lokalizācijai.
Asins uzsējumi, kas uzskatāmi par sepses slimnieku pamata izmeklējumiem un būtu jāņem visiem bērniem ar aizdomām par sepsi pirms antibakteriālas terapijas uzsākšanas, laika posmā no 1995. līdz 2000. gadam netika parakstīti pat trešdaļai jeb 32 % pacientu. 2013. gadā šo izmeklējumu neveica tikai 18 % sepses slimnieku. Tomēr uzlabojams būtu ne tikai asins uzsējumu paņemšanas biežums, bet arī laiks, kad tie paņemti no mediāni 1,5. stacionēšanas dienas uz brīdi pirms antibakteriālas terapijas uzsākšanas. Jāpiebilst arī, ka ne vienmēr šis izmeklējums tiek veikts atbilstoši prasībām – punktējot divus asinsvadus. 66 % pacientu analīze tikusi paņemta tikai kā viens paraugs, kas palielina iespēju iegūt viltus negatīvus rezultātus, tā ietekmējot ārstēšanas kvalitāti.
Definējot SIRS, viens no galvenajiem kritērijiem ir leikocitoze vai leikopēnija asins analīzēs. Tomēr ļoti bieži būtiskas izmaiņas analīzē var nebūt. Kā parāda mūsu pētījums, leikocitoze > 15 000 mm3 bija tikai 58 % slimnieku.
Pasaulē tiek aktīvi veikti pētījumi jaunu biomarķieru izpētei, kuri būtu lietderīgi agrīnā sepses diagnostikā. Līdz šim plašāk pētītie biomarķieri, kuri ieviesti arī klīniskajā praksē, ir CRO, IL-6 un prokalcitonīns. Tomēr neviens no šiem biomarķieriem nav uzskatāms par zelta standartu sepses diagnostikā [Gustafsson, 2012; Standage, 2011; Lvovschi, 2011]. Mūsu pētījumā, izvērtējot pirmajā asins paraugā iegūto CRO rezultātu, gandrīz ceturtdaļai jeb 22 % pacientu nozīmīgu tā līmeņa paaugstināšanos nenovēroja, CRO nepārsniedza 50 mg/l, kas apstiprina faktu, ka izolēts CRO līmenis nevar kalpot kā bakteriālas infekcijas diagnostiskais kritērijs, un tas ir vēlīns iekaisuma indikators. Turklāt 3 pacientiem šis rādītājs bija normas robežās. Tāpēc neatsverama nozīme joprojām ir objektīvam pacienta vērtējumam, klīniskai sepses diagnozei un asins kultūrām infekcijas apstiprināšanā.
Kā būtisks uzlabojums atzīmējams stacionēšanas ilguma samazinājums. Salīdzinot ar periodu pirms piecpadsmit gadiem, tas samazinājies vairāk nekā trīs reizes, no 32,8 dienām uz 11 dienām 2013. gadā. Domājams, ka ar atbilstošāku savlaicīgu klīnisko izvērtējumu, agrīnas terapijas uzsākšanu jau neatliekamās palīdzības etapā ievērojami samazinājies to pacientu skaits, kuriem bijis nepieciešams ārstēties ITN – proporcionāli par 27 %. Arī vidējais uzturēšanās ilgums ITN šiem pacientiem samazinājies gandrīz trīs reizes.
No 2008. gada, veicot sepses pētniecību Bērnu klīniskajā universitātes slimnīcā un pastāvīgi aktualizējot šo jautājumu ārstu vidū, pieaugusi kolēģu izpratne par sepsi un tās sastopamības biežumu. Pētījums parāda, ka pa gadiem būtiski pieaudzis slimnīcā ārstēto pacientu ar sepses diagnozi skaits – 2009. gadā fiksēti tikai 5 sepses gadījumi gadā, bet 2013. gadā – jau 34 gadījumi.
Pārdomājama būtu ambulatorās veselības aprūpes kvalitāte – mūsu pētījumā bērni ar sepsi tika stacionēti mediāni tikai 3. slimības dienā, laika periodā no 1995. līdz 2000. gadam pacienti tika stacionēti mediāni 4. slimības dienā. Iegūtais uzlabojums nav būtisks, īpaši ņemot vērā, ka labvēlīgam sepses iznākumam ļoti svarīga ir agrīna klīniska diagnostika.
Secinājumi
- Bērnu sepses pētniecības rezultātā Bērnu klīniskās universitātes slimnīcas medicīnas profesionāļu vidū aktualizēta sepses kā būtiska veselības aprūpes jautājuma nozīme.
- Ikdienas klīniskajā praksē lietojot uz pierādījumiem balstītus rīcības algoritmus, pilnveidojusies sepses slimnieku agrīna klīniska atpazīšana, laikus uzsākta terapija, rezultātā bērnu mirstība sepses dēļ mazinājusies pat trīs reizes (7,8 %).
- Agrīna sepses atpazīšana, savlaicīga terapijas uzsākšana nodrošina arī ekonomiskus ieguvumus, samazinoties stacionēšanas ilgumam (vidēji 11 dienas), nepieciešamībai ārstēties Intensīvās terapijas nodaļā (18 %, par 27 % retāk) un samazinoties ārstēšanas ilgumam šajā nodaļā (vidēji 3,7 dienas).
Pateicība
Pētījums tapis Valsts pētīījumu programmas “Jaunu profilakses, ārstniecības, diagnostikas līdzekļu un metožu, biomedicīnas tehnoloģiju izstrāde sabiedrības veselības uzlabošanai” projekta Nr. 8 “Bērnu vecuma iedzimto un iegūto slimību prognozēšanas, diagnostikas un ārstēšanas klīniska, molekulārbioloģiska un morfofunkcionāla izpēte” ietvaros.
Abstract
Sepsis’ Clinical Features and Outcome for Children Hospitalised at Children’s Clinical University Hospital
Sepsis is still one of the most important problems in children’s health care because of the frequent death from sepsis and its complications. It is very important to recognise sepsis in early stage and start treatment immediately.
There have been SIRS (systemic inflammatory response syndrome) and sepsis’ diagnostic and treating algorithms in use at Children’s Clinical University Hospital (CCUH) since 2013.
The aim of the study was to explore sepsis’ mortality and outcome, diagnostic and therapy principles in paediatric population at Children’s Clinical University Hospital after a six-year long research work, and to compare possible differences among all these parameters before and after SIRS and sepsis’ diagnostic and treating algorithms were put to use.
A descriptive retrospective study was conducted on 76 patients treated at CCUH between 2008–2013 with sepsis in final diagnosis, analysing year 2013 separately when SIRS and sepsis’ algorithms were employed in the hospital.
Patient examination has shown the improvement. 94 % of all sepsis patients were evaluated by SIRS criteria at first examination in 2013, while 30 % of all sepsis patients were not evaluated in 2007. Early treatment – rehydration therapy within the first hour was received by 53 % (n = 18) and antibiotic therapy by 15 % (n = 5) patients in 2013, it had not been done before 2008. The number of patients who had to be treated in intensive care unit has decreased by 27 %. Also the average length of stay in hospital for treating sepsis was statistically significant (p < 0.05); it is reduced from 26.3 days in the 2008–2012 period to 11 days in 2013. Mortality from sepsis has decreased from 24.4 % to 7.8 %.
SIRS and sepsis’ algorithms are useful in diagnosing and beginning sepsis treatment at a very early stage, as a result decreasing the average length of stay in hospital and necessity of treatment in intensive care unit and decreasing mortality from sepsis. Moreover, it reduces financial burden on health care system.
Literatūra
- Aneja R. K., Carcillo J. A. Differences between adult and pediatric septic shock // Minerva Anestesiologica, 2011; 77 (10): 986–992.
- Carcillo J. A., Han Y. Y., Kissoon N. Sepsis guidelines and the global pediatric sepsis initiative: implications for treatment // Therapy, 2008; 5 (4): 391–394.
- Dellinger R. P., et al. Surviving sepsis campaign: International guidelines for management of severe sepsis and septic hock: 2012 // CCM Journal, 2013; 41 (2): 580–637.
- Dombrovskiy V. Y., Martin A. A., Sunderram J., Paz H. L. Rapid increase in hospitalization and mortality rates for severe sepsis in the United States: a trend analysis from 1997 to 2003 // Critical Care Medicine, 2007; 35 (5): 1244–1250.
- El-Wiher N., et al. Management and treatment guidelines for sepsis in pediatric patients // Open Inflamm J, 2011; 10 (4): 101–109.
- Fenton E. K., Parker M. M. Severe sepsis: recent advances in management and the need to do more // Advances in Sepsis, 2004; 3 (3): 75–81.
- Gardovska D. un autoru kolektīvs. Internā medicīna, Zinātniskie raksti / LMA. – LMA, 2001. – 77.–85. lpp.
- Goldstein B., Giroir B., Randolph A. International pediatric sepsis consensus conference: definitions for sepsis and organ dysfunction in pediatrics // Pediatr Crit Care Med, 2005; 6: 2–8.
- Gustafsson A., Ljunggren L., Bodelsson M., Berkestedt I. The prognostic value of suPAR compared to other inflammatory markers in patient with severe sepsis // Biomarker Insights, 2012; 7: 39–44.
- Lvovschi V., Arnaud L., Parizot C., et al. Cytokine profiles in sepsis have limited relevance for stratifying patients in the emergency department: A prospective observational study // Plos One, 2011; 12 (6): 1–13.
- Odetola F. O., Gebremariam A., Free G. L. Patient and hospital correlates of clinical outcomes and resource utilization in severe pediatric sepsis // Pediatrics, 2007; 119 (3): 487–494.
- Pavare J., Grope I., Gardovska D. Prevalence of systemic inflammatory response syndrome (SIRS) in hospitalized children: A point prevelance study // BMC Pediatrics, 2009; 3: 9–25. PMID: 19344519.
- Pavāre J., Grope I., Vītola Ļ., Gardovska D. Sistēmiskā iekaisuma atbildes sindroms, klīniskās izpausmes un terapijas taktika stacionētiem bērniem ar sadzīvē iegūto pneimoniju // RSU Zinātnisko rakstu krājums, 2001. – I sējums. – 15–22.
- Playford S. Management of the critically ill child with sepsis // Continuing Education in Anaesthesia, Critical Care & Pain, 2004; 4 (1): 12–15.
- Standage W. S., Wong R. H. Biomarkers for pediatric sepsis and septic shock // Expert Rev Anti Infect Ther, 2011; 9 (1): 71–79.
- Watson R. S., Carcillo J. A., Linde-Zwirble W. T., et al. The epidemiology of severe sepsis in children in the United States // American Journal of Respiratory and Critical Care Medicine, 2003; 167 (11): 695–701.